Totale heupprothese
Het plaatsen van een heupprothese is een veelvoorkomende operatie in de Sint Maartenskliniek. Daarbij vervangen wij uw heup door een kunstheup. Lees hier meer over deze behandeling en wat u kunt verwachten.
Verschillende onderdelen
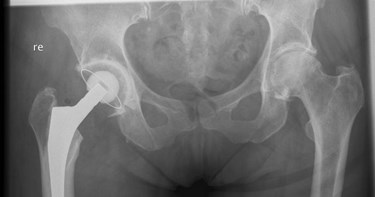
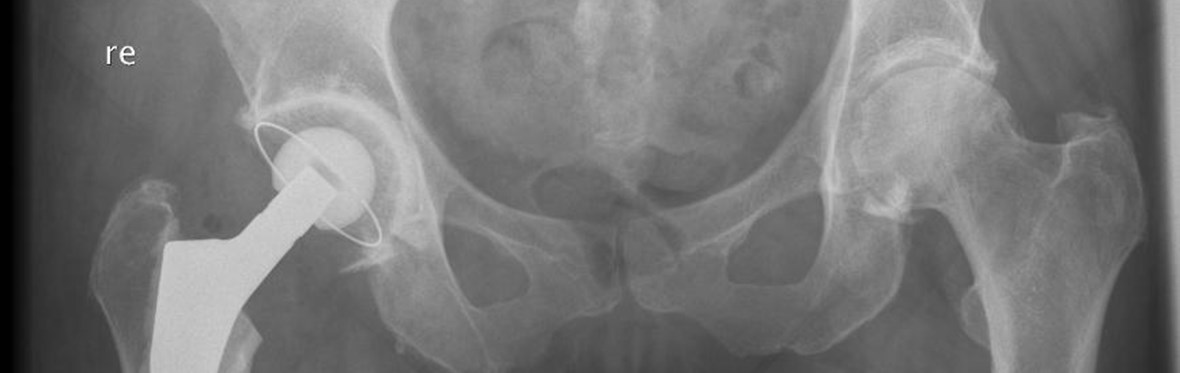
Een heupprothese bestaat doorgaans uit drie onderdelen: een steel, een kop en een kom. De steel met daarop de kop zit in het bovenbeen en kan bewegen in de kom die in het bekken zit.
Typen protheses
Om ervoor te zorgen dat de kunstheup zo lang mogelijk meegaat, zijn wij kritisch op de prothese die we kiezen. Bij deze keuze maken wij gebruik van grote internationale studies waarin al tientallen jaren wordt bijgehouden hoe de verschillende typen prothesen presteren.
Het uiteindelijke doel van het vervangen van uw heup is dat u weer pijnvrij bent en beter kunt bewegen. Er bestaan verschillende soorten heupprothesen. Het ligt onder andere aan de stand van de heup en de stevigheid van uw bot welke prothese u krijgt. Bij de meeste mensen onder de 70 jaar kiest een orthopedisch chirurg voor een heupprothese die niet met botcement is vastgezet. Op latere leeftijd wordt de kans groter dat u een prothese krijgt die wel met botcement vastzit.
Plaatsen heupprothese
Bij het plaatsen van een heupprothese kan de chirurg via de achterkant van de heup of via de voorkant van de heup bij het heupgewricht komen. Bij de Sint Maartenskliniek opereren wij altijd via de achterkant van de heup. Hierbij is de toegang tot het operatiegebied ruimer dan via de voorkant. Daardoor heeft de chirurg beter zicht op het operatiegebied en kan de chirurg overal goed bij. Wereldwijd is dit de meest gebruikte methode.
De richtlijn van de Nederlandse Orthopaedische Vereniging geeft aan dat er geen belangrijke verschillen zijn tussen de benadering via de voorkant of via de achterkant. Het plaatsen van een prothese via de voorzijde is een relatief nieuwe methode. De lange termijnresultaten van deze protheses zijn nog niet voldoende bekend. Daarom plaatsen wij heupprotheses op dit moment altijd via de achterkant.
Komt het aan op vervanging van de prothese, bij blijvende klachten of slijtage, dan is het een groot voordeel als er gebruik is gemaakt van de benadering van de heup via de achterzijde. Vervanging gebeurt namelijk ook via die methode. Opnieuw opereren via de achterkant van de heup zorgt dan niet voor onnodige en extra verzwakking en verlittekening van het weefsel.
Bekijk de video hieronder voor een voorbeeld van een heupprothese.